Kisi-kisi soal UAS MK. Asuhan Kehamilan dapat diunduh pada link berikut:
Arsip Kategori: Asuhan Kehamilan
Mengidentifikasi Penyulit dan Komplikasi Kehamilan
Oleh: Gita Kostania
Filosofi kebidanan meyakini bahwa kehamilan merupakan suatu hal yang normal atau fisiologis. Namun adakalanya kehamilan yang normal dapat berubah menjadi patologis. Untuk menapis keadaan ini, dibutuhkan kemampuan bidan untuk mendeteksi penyulit dan komplikasi kehamilan secara dini yang mungkin ada.
Dalam upaya mendeteksi kelainan yang mungkin terjadi selama kehamilan, pengetahuan yang menyeluruh tentang ruang lingkup kondisi yang normal mutlak dibutuhkan. Pengetahuan yang memadai tentang identifikasi penyulit dan komplikasi kehamilan memampukan bidan untuk segera melakukan tindakan apabila terjadi masalah pada ibu hamil, baik mandiri, kolaborasi ataupun rujukan.
Beberapa penyulit dan komplikasi selama kehamilan diantaranya meliputi masalah: perdarahan, gangguan penglihatan disertai dengan nyeri kepala hebat, hyperemesis gravidarum, nyeri perut hebt, hipertensi, keluar cairan pervaginam, bengkak di wajah dan ekstrimitas, dan gerakan janin tidak terasa.
A. Perdarahan
Perdarahan merupakan tanda bahaya kehamilan yang perlu diwaspadai ibu hamil maupun bidan. Perdarahan yang terjadi selama kehamilan harus diselidiki untuk menyingkirkan penyebab yang dapat mengancam keutuhan kehamilan ataupun kesehatan ibu hamil. Perdarahan yang terjadi selaa kehamilan dibedakan menjadi dua, yaitu perdarahan yang terjadi pada kehamilan muda, dan perdarahan yang terjadi pada kehamilan lanjut.
Kehamilan Muda
Kehamilan normal biasanya identik dengan amenore dan tidak adanya perdarahan pervaginam. Namun, pada beberapa kasus terdapat beberapa wanita yang mengalami perdarahan pada awal kehamilan. Perdarahan yang sering timbul pada awal kehamilan meliputi: abortus, inkompetensi cerviks, kehamilan ektopik dan kehamilan mola. Perdarahan pasca coitus dan perdarahan selama implantasi merupakan gejala yang umum dijumpai yang juga perlu diwaspadai oleh bidan.
Apabila seorang wanita mengeluhkan mengalami perdarahan dari jalan lahir, maka pengkajian riwayat kehamilan secara menyeluruh mutlak diperukan. Riwayat yang perlu dikaji, antara lain:
- Hari Pertama Menstruasi Terakhir (HPMT), keteraturan menstruasi, penggunaan alat kontrasepsi.
- Hasil test kehamilan, kapan dinyatakan positif.
- Riwayat kehamilan sebelumnya: riwayat keguguran atau riwayat perdarahan kehamilan sebelumnya.
- Riwayat kontrasepsi, khususnya akseptor KB IUD.
- Riwayat perdarahan saat ini, tanyakan: kapan mulai, banyaknya darah yang keluar (apakah ibu perlu mengganti pembalut?), frekuensi pengeluaran darah (seberapa sering?), dan warna darah (merah segar atau merah kehitaman?).
- Tanyakan apakah perdarahan disertai kram atau nyeri, jika iya, kapan mulainya, di bagian mana nyerinya (depan bawah perut, garis tengah perut, sisi kanan atau sisi kiri perut, punggung, rectum, bahu), apakah juga disertai nyeri ketika bernafas?, sifat nyeri (sedang, terus-menerus, tajam, atau tumpul).
- Tanyakan apakah ibu mengalami demam atau gejala tertentu pada saluran perkemihan.
- Tanyakan tentang senggama, kapan terakhir melakukan, apakah perdarahan terjadi setelah senggama, dan apakah menyebabkan kontraksi rahim.
Apabila perdarahan yang dilami ibu ringan, tidak merasakan nyeri abdomen ataupun pada punggung bawah, maka instruksi yang diberikan bidan untuk mengatasi perdarahan ringan tersebut adalah:
- Istirahat. Tirah baring terbukti tidak mempengaruhi kehamilan, dan hal ini dapat mengganggu fungsi keluarga. Sehingga, istirahat yang dimaksud adalah dengan mengurangi tingkat aktivitas ibu. Upayakan untuk selalu waspada terhadap gejala lanjutan yang timbul. Apabila terjadi perdarahan lagi, dan terjadi kram, maka hentikan aktivitas, cari tempat yang aman untuk berbaring, dan evaluasi kembali ke tenaga kesehatan.
- Mengistirahatkan panggul. Mengistirahatkan panggul dapat dilakukan dengan: tidak berhubungan seksual, tidak memasukkan benda apapun ke dalam vagina (douche, tampun).
- Tidak melakukan aktivitas yang dapat merangsang terjadinya orgasme, karena dapat menyebabkan kontraksi rahim.
- Melakukan pengawasan di rumah, dan segera hubungi bidan atau tenaga kesehatan pabil terjadi hal-hal berikut:
1) Peningkatan jumlah dan frekuensi perdarahan
2) Kram pada abdomen bawah atau nyeri punggung
3) Pengeluaran cairan yang tiba-tiba dari vagina (indikasi pecah ketuban)
4) Demam, suhu tubuh lebih dari 380.
Namun, apabila ibu mengeluh terjadi perdarahan sedang ataupun berat; nyeri pada abdomen bawah, punggung, atau pada seluruh panggul; ibu mengalami demam; terjadi hipotensi; maka rujukan harus segera dilakukan. Langkah-langkah yang harus segera dilakukan bidan diantaranya:
- Mengkaji riwayat ibu
- Evaluasi tanda-tanda vital
- Konfirmasi ulang haid terakhir
- Lakukan pemeriksaan abdomen:
1) Palpasi: nyeri tekan, tinggi fundus uteri atau massa abdomen
2) Auskultasi: bising usus, atau denyut jantung janin jika sudah memungkinkan
5. Lakukan pemeriksaan vagina:
1) Observasi os serviks: pembukaan, cairan/secret, darah, bekuan, pus, bagian tubuh janin atau kebuban
2) Penapisan untuk mendeteksi vaginitis dan servisitis (jika ada indikasi)
6. Lakukan pemeriksaan bimanual:
1) Ukuran rahim
2) Penipisan serviks, pembukaan dan status ketuban
3) Massa adneksa atau nyeri
4) Nyeri pada serviks karena tekanan atau gerakan
7. Obervasi secara ketat denyut jantung janin, jika usia kehamilan lebih dari 10 minggu dan sudah dapat didengar
8. Pemeriksaan laboratorium: hemoglobin dan hematocrit (jika ada indikasi)
9. Pemeriksaan USG.
Perawatan lanjutan yang dapat dilakukan bidan pada ibu dengan kasus perdarahan yang mengancam janin, diantaranya: memberi dukungan selama proses berduka, konseling tentang penggunaan alat kontrasepsi, konseling tentang kapan boleh melakukan hubungan seksual (dalam kurun waktu dua hingga empat minggu), konseling tentang kehamilan yang akan datang.
Kehamilan Lanjut
C. Preeklamsi
Lampiran Meteri PPT: Komplikasi dan Penyulit Kehamilan
Kematian Janin dalam Rahim
Oleh: Gita Kostania
Kematian janin dalam kandungan/ intra uterin fetal death (IUFD) adalah suatu kondisi dimana janin meninggal di dalam rahim setelah UK 22-24 minggu. Penyebab terjadinya IUFD diantaranya: perdarahan karena placenta previa atau solusio placenta, preeklamsi dan eklamsi, penyakit kelainan darah, penyakit infeksi dan penyakit menular, infeksi saluran kencing, gangguan endokrin (DM, hipertiroid), malnutrisi, dsb.
Tanda dan gejala terjadinya IUFD (penentuan diagnosis):
- Ibu akan merasakan bahwa gerakan janin terhenti.
- Ibu merasakan kehamilan tidak seperti biasanya, dan merasakan perutnya sering menjadi keras dan merasakan seperti mau melahirkan.
- Pertumbuhan janin terhenti, ukuran uterus berkurang dari minggu-minggu sebelumnya (TFU lebih rendah dari UK seharusnya).
- Pada pemeriksaan, tidak terdengar DJJ.
- Peningkatan BB ibu terhenti, atau bahkan berkurang.
- Perubahan pada payudara, kembali seperti senelum hamil.
- Pada palpasi, kepala janin terasa jatuh.
- Temuan pada pemeriksaan USG: tidak ada gerakan janin, tidak ada gambaran DJJ, tengkorak saling tumpang tindih (pada kematian yang terjadi beberapa hari, terjadi akibat perubahan otak menjadi cairan).
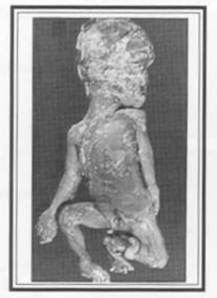
Janin yang meninggal dalam rahim biasanya lahir dengan kondisi maserasi, yaitu suatu perubahan degenerasi yang menyebabkan perubahan warna, pelunakan jaringan, disintegrasi janin yang masih dalam rahim setelah mati. Ciri-cirinya adalah: kulitnya mengelupas dan terdapat bintik-bintik merah kecoklatan oleh karena absorbsi pigmen darah, seluruh tubuhnya lemah atau lunak dan tidak bertekstur, tulang kranialnya sudah longgar dan dapat digerakkan dengan sangat mudah satu dengan yang lainnya, cairan amnion dan cairan yang ada dalam rongga mengandung pigmen darah. Maserasi dapat terjadi cepat dan meningkat dalam waktu 24 jam dari kematian janin. Perubahan maserasi janin diklasifikasikan sebagai berikut:
- Rigor mostis (tegang mati) –> berlangsung 2,5 jam setelah mati, kemudian lemas kembali.
- Stadium maserasi I –> Timbul lepuh-lepuh pada kulit, mula-mula terisi cairan jernih tapi kemudian menjadi merah. Stadium ini berlangsung 48 jam setelah mati.
- Stadium maserasi II –> lepuh-lepuh pecah dan mewarnai air ketuban menjadi merah coklat, stadium ini berlangsung 48 jam setelah anak mati.
- Stadium maserasi III –> terjadi kira-kira 3 minggu setelah anak mati. Badan janin sangat lemas, hubungan antara tulang-tulang sangat longgar dan terdapat oedem di bawah kulit.
Gambar 1. Gambaran terjadinya Maserasi Janin
Gambar 2: Gambaran terjadinya Maserasi disertai Mummifikasi
Apabila sudah dipastikan terjadi IUFD, terdapat tanda-tanda persalinan, maka lakukan pertolongan normal. Namun apabila belum ada tanda-tanda persalinan, dapat diobservasi selama 2-3 minggu sambil menunggu persalinan spontan. Apabila selama 3 minggu kematian janin atau setelah 1 minggu setelah didiagnosis mengalami IUFD belum ada tanda-tanda persalinan, maka induksi persalinan dapat dilakukan. Terjadinya IUFD dibawah 4 minggu umumnya tidak terlalu membahayakan ibu, namun apabila lebih dari itu, maka ibu beresiko mengalami gangguan pembekuan darah. Dukungan emosi sangat diperlukan ibu pada periode ini.
Referensi:
- Bobak, Lowdermilk, Jensen (Alih bahasa: Wijayarini, Anugerah). 2005. Buku Ajar Keperawatan Maternitas, edisi 4. EGC, Jakarta.
- Cunningham, et.al. 2010. E-book Williams Obstetrics, edisi 23. The Mc Graw-Hill Companies, USA.
- Fraser, Cooper (Alih bahasa: Rahayu, et.al.). 2009. Myles, Buku Ajar Bidan, edisi 14. EGC, Jakarta.
- Mochtar. 2002. Synopsis Obstetri, edisi 2. EGC, Jakarta.
- Varney, Kriebs, Gegor. 2002. Buku Ajar Asuhan Kebidanan, Edisi 4, Volume 1. EGC, Jakarta.
Ketuban Pecah Dini
Oleh: Gita Kostania
Ketuban pecah dini (KPD) didefinisikan sebagai pecahnya selaput ketuban sebelum waktunya, yaitu pada saat inpartu/proses terjadinya persalinan. Batasan pada primigravida apabila pembukaan kurang dari 3 cm, dan pada multigravida apabila kurang dari 5 cm. Penyebab terjadinya KPD belum diketahui dengan pasti, maka tindakan pencegahan tidak dapat dilakukan kecuali dalam upaya menekan infeksi. Faktor predisposisinya diantaranya:
a. Hipermortalitas uterus, dapat terjadi bersamaan dengan: pielonefritis, sistitis, sevisitis, dan vaginitis.
b. Kelainan selaput ketuban: terlalu tipis.
c. Infeksi (amnionitis, korioamnionitis).
d. Amniotomi dini.
e. Faktor lain: multigravida, malposisi, disproporsi kepala-panggul, inkompetensi cerviks, dll.

KPD dapat mengakibatkan meningkatnya morbiditas dan mortalitas janin. Pada ibu, dapat mengakibatkan terjadinya infeksi, apalagi sering malakukan periksa dalam; partus lama; atonia uteri; perdarahan postpartum; infeksi nifas; serta meningkatkan morbiditas dan mortalitas ibu. Pada ibu dengan janin preterm, maka kehamilan dipertahankan sampai aterm dengan memberikan antibiotik profilaksis, spasmolitik dan roboransia, observasi ketat kesejahteraan janin dengan rutin memeriksa DJJ, serta menganjurkan ibu melakukan tirah baring di tempat tidur. Namun apabila sudah aterm dan belum terdapat kontraksi, induksi persalinan dapat dilakukan dengan memberikan antibiotik profilaksis.
Cara menentukan apakah benar selaput ketuban sudah pecah, maka dengan melakukan pemeriksaan:
a. Inspeksi cairan yang keluar pervaginam, dan atau melalui inspekulo untuk melihat pengeluaran dari OUE.
b. Membaui dan melihat cairan ketuban. Cairan ketuban dalam keadaan normal berbau tidak menyengat agak anyir, dan apabila berbau menyengat dan sangat anyir maka perlu diwaspadai adanya infeksi. Cairan ketuban dalam keadaan normal berwarna pucat seperti jerami, dapat mengandung serpuhan verniks caseosa. Warna coklat-kehijauan: janin mengalami hipoksia/fetal distress. Warna kekuningan: adanya hipoksia disertai infeksi. Warna kemerahan: menunjukkan adanya solusio placenta.
c. Memastikan cairan ketuban menggunakan kertas lakmus untuk memeriksa cairan yang keluar pervaginam. Cairan ketuban bersifat basa, urin dan cairan vagina bersifat asam. Apabila cairan ketuban, maka kemungkinan hasilnya: hijau-biru (pH 6,5), kelabu-hijau (pH 7,0) dan biru tua (pH 7,5).
Referensi:
1. Bobak, Lowdermilk, Jensen (Alih bahasa: Wijayarini, Anugerah). 2005. Buku Ajar Keperawatan Maternitas, edisi 4. EGC, Jakarta.
2. Cunningham, et.al. 2010. E-book Williams Obstetrics, edisi 23. The Mc Graw-Hill Companies, USA.
3. Fraser, Cooper (Alih bahasa: Rahayu, et.al.). 2009. Myles, Buku Ajar Bidan, edisi 14. EGC, Jakarta.
4. Mochtar. 2002. Synopsis Obstetri, edisi 2. EGC, Jakarta.
5. Varney, Kriebs, Gegor. 2002. Buku Ajar Asuhan Kebidanan, Edisi 4, Volume 1. EGC, Jakarta.
Preeklamsi
Oleh: Gita Kostania
Preeklamsi merupakan salah satu gangguan hipertensi selama kehamilan, yang mengacu pada peningkatan tekanan darah maternal disertai resiko yang berhubungan dengan kesehatan ibu dan janin. Gangguan hipertensi selama kehamilan meliputi: preeklamsi, eklamsi (kejang), hipertensi kronis (sudah ada sebelum hamil), hipertensi kronis dengan preeklamsi, dan hipertensi sementara. Preeklamsi, eklamsi dan hipertensi sementara merupakan penyakit hipertensi dalam kehamilan yang sering disebut Pregnancy Induced Hypertension (PIH). Pada bahasan ini, hanya akan dibahas mengenai preeklamsi.
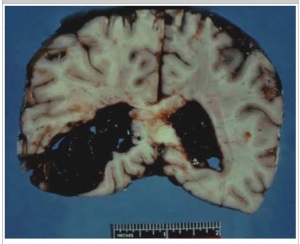
Preeklamsi diklasifikasikan menjadi preeklamsi ringan dan berat. Pada kasus preklamsi berat, dapat terjadi eklamsi (kejang) yaitu suatu kondisi konvulsi (kejang) atau terjadinya koma, disertai tanda dan gejala preeklamsi. Konvulsi dan koma dapat terjadi tanpa didahului gangguan neurologis.
Gambar 1: Gambaran terjadinya Konvulsi
Gambar 2: Gambaran Terjadinya Perdarahan Otak pada Primigravida
yang Mengalami Eklamsi
Preeklamsi adalah sekumpulan gejala yang secara spesifik hanya muncul selama kehamilan dengan usia lebih dari 20 minggu pada ibu yang sebelumnya memiliki tekanan darah normal. Preeklamsi merupakan suatu penyakit vasoplastik yang melibatkan banyak sistem, ditandai dengan hemokonsentrasi (edema), hipertensi dan proteinuria (trias preeklamsi). Sebanyak 20% kasus eklamsi, tidak mengalami proteinuria yang berarti sebelum serangan kejang yang pertama, untuk itu temuan adanya hipertensi dan edema sudah cukup bermakna untuk mengantisipasi adanya eklamsi.
Hipertensi didefinisikan sebagai peningkatan tekanan darah sistolik dan diastolik mencapai atau melebihi 140/90 mmHg. Dapat juga diartikan peningkatan sistolik sebesar 30 mmHg dan diastolik sebesar 15 mmHg dari tekanan darah dasar ibu. Definisi kedua didasarkan pada adanya variasi tekanan darah berdasarkan usia, suku bangsa, keadaan fisiologis, kebiasaan makan dan hereditas.
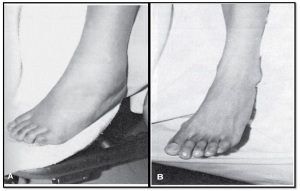
Proteinuria didefinisikan sebagai adanya konsentrasi protein dalam urin sebesar 0,1g/L (>2+ dengan cara dipstik), pada spesimen urin 24 jam proteinuria didefinisikan sebagai suatu konsentrasi protein 0,3 g/jam atau ≥0,03 g/L (≥1+ dengan cara dipstik). Sedangkan edema didefinisikan sebagai akumulasi cairan interstisial umum setelah 12 jam tirah baring atau peningkatan berat lebih dari 2 kg per minggu. Pada keadaan terjadinya hipertensi dan proteinuria, edema harus dievaluasi sebagai refleksio edema organ akhir dan kemungkinan hipoksia organ.
Gambar 3: Gambaran Terjadinya Odema
Gambar 4. Pengkajian Piting Edema
Penyebab terjadinya preklamsi belum diketahui secara pasti, namun kondisi-kondisi berikut diperkirakan berhubungan dengan preklamsi, yaitu: nullipara, penyakit trofoblastik, kehamilan gemeli (tanpa memperhatikan paritas), riwayat penyakit (hipertensi kronis, ginjal kronis, DM pra kehamilan), riwayat preeklamsi-eklamsi dalam keluarga, dan riwayat preklamsi sebelumnya.
Preeklamsi ringan ditandai dengan: hipertensi selama kehamilan tanpa proteinuria, disertai nyeri kepala ringan, gangguan penglihatan, nyeri pada abdomen, nilai trombosit rendah dan kadar enzim ginjal abnormal. Sedangkan preeklamsi berat ditandai dengan:
- Tekanan darah ≥160/110 mmHg
- Proteinuria >0,2 g/24 jam (dengan dipstik/reagen 2+ atau 3+), muncul pertama selama kehamilan dan menurun setelah persalinan.
- Peningkatan nilai serum kreatinin (>1,2 mg/dL, kecuali jika peningkatan telah diketahui sebelumnya).
- Jumlah trombosit <100.000 sel/mm3.
- Peningkatan aktivitas enzim hati (alanin aminotransferase, aspirat aminotransferase, dan atau keduanya).
- Gejala gangguan syaraf: nyeri kepala menetap, gangguan penglihatan.
- Nyeri ulu hati yang menetap.
- Oliguria <400 mL/24 jam.
Peran bidan dalam hubungannya dengan gangguan hipertensi selama kehamilan terletak pada ketelitiannya melakukan pemeriksaan, megidentifikasi dini, dan melakukan konsultasi/berkolaborasi dengan dokter. Oleh karena preeklamsi dapat berdampak sangat serius pada ibu dan janin, maka mempertahankan tingkat kecurigaan yang tinggi dan menghindari asumsi berlebihan bahwa temuan yang diperoleh menunjukkan kondisi yang normal, akan membantu menegakkan diagnosis yang tepat.
Pada kasus preeklamsi ringan, dan muncul dalam kondisi yang tidak terlalu mengkhawatirkan, ibu dapat dirawat di rumah. Hal-hal yang perlu dilakukan: modifikasi pola istirahat, memperbanyak jumlah kunjungan antenatal (periksa TD dan proteinuria, serta gejala lain), dukungan keluarga (bidan memberikan edukasi tentang preeklamsi). Apabila tidak memungkinkan dilakukan perawatan di rumah, maka lakukan perawatan di rumah sakit sampai aterm.
Pada kasus preeklamsi berat, terminasi kehamilan harus dilakukan. Jika belum aterm dan memungkinkan untuk dipertahankan, maka lakukan pengawasan ketat pada ibu dan janin. Evaluasi kesejahteraan janin dilakukan dengan pemeriksaan USG (preklamsi menyebabkan insufisiensi placenta dan uterus yang mengakibatkan janin mengalami hipoksia kronis dan IUGR), pemeriksaan biofisik secara periodik (status janin), pemeriksaan fisik ibu dan laboratorium (pemeriksaan TD secara teratur, pemeriksaan proreinuria, fungsi hati dan ginjal).
Pemberian magnesium sulfat dapat diberikan untuk mencegah terjadinya eklamsi. Keuntungan lainnya adalah meningkatkan aliran darah rahim untuk melindungi janin dan meningkatkan prostasiklin untuk mencekag vasokonstriksi rahim. Dosis awal sebesar 4-6 gram, diberikan selama 15-30 menit, intravena. Diikuti dosis rumatan 2-4 gram/jam. Magnesium sulfat tidak direkomendasikan diberikan intra muskuler, karena kecepatan obat tidak dapat dikontrol, kadarnya hanya adekuat pada satu jam pertama dan menjadi tidak adekuat selama tiga sampai empat jam berikutnya. Pemberian magnesium sulfat dapat mengganggu pelepasan asetil kolin pada sinaps, menurunkan iritabilitas neuromuskuler, menekan konduksi jantung dan menurunkan iritabilitas susunan syaraf pusat. Untuk itu, sebelum dan selama pemberian magnesium sulfat, harus dikaji:
- Pengeluaran urin (minimal 30mL/jam atau 120 mL/4 jam, menggunakan kateter).
- Refleks patella positif.
- Frekuensi pernafasan minimal 16 kali/menit (setiap 15 menit selama pemantauan).
Referensi:
- Bobak, Lowdermilk, Jensen (Alih bahasa: Wijayarini, Anugerah). 2005. Buku Ajar Keperawatan Maternitas, edisi 4. EGC, Jakarta.
- Cunningham, et.al. 2010. E-book Williams Obstetrics, edisi 23. The Mc Graw-Hill Companies, USA.
- Fraser, Cooper (Alih bahasa: Rahayu, et.al.). 2009. Myles, Buku Ajar Bidan, edisi 14. EGC, Jakarta.
- Mochtar. 2002. Synopsis Obstetri, edisi 2. EGC, Jakarta.
- Varney, Kriebs, Gegor. 2002. Buku Ajar Asuhan Kebidanan, Edisi 4, Volume 1. EGC, Jakarta.
Hiperemesis Gravidarum
Oleh: Gita Kostania
Hyperemesis gravidarum adalah mual dan muntah yang berlebihan atau tidak terkendali selama masa hamil. Mual dan muntah yang membahayakan ini berbeda dari morning sickness normal yang umum dialami ibu hamil karena intensitasnya melebihi muntah normal dan berlangsung selama trimester pertama kehamilan, yang menyebabkan dehidrasi, ketidakseimbangan elektrolit atau defisiensi nutrisi, dan kehilangan berat badan. Dehidrasi menyebabkan hipovolemia yang dimanifestasikan sebagai hipotensi, takikardi, peningkatan hematocrit serta penurunan produksi urin. Vomitus menyebabkan penurunan cairan asam lambung juga kandungan alkalin dari bagian saluran cerna yang lebih dalam. Hal ini menyebabkan terjadinya asidosis metabolik. Defisiensi nutrisi menyebabkan hipoproteinemia dan hipovitaminosis. Ikterik dan hemoragi akibat defisiensi vitamin C dan B-kompleks menyebabkan perdarahan dari permukaan mukosa. Pada kasus-kasus yang ekstrim ini, embrio dan janin dapat mati dan ibu dapat meninggal akibat perubahan metabolic yang menetap.
Pada beberapa kasus, hyperemesis dapat terjadi pada trimester pertama dan menetap selama kehamilan dengan tingkat keparahan yang bervariasi. Hyperemesis gravidarum umumnya dapat sembuh dengan sendirinya, tetapi penyembuhan berjalan lambat dan relaps yang sering umum terjadi.
Penyebab utama hyperemesis gravidarum belum diketahui, tetapi kemungkinan merupakan gabungan antara perubahan hormonal dan factor psikis. Perubahan hormonal meliputi: human chorionic gonadotropin (hCG), estrogen, progesterone, leptin, placental growth hormone, prolactin, thyroxine, dan hormone adrenocortical. Faktor psikis dapat terjadi karena adanya ambivalen terhadap kehamilan dan perasaan yang saling berkonfik tentang peran di masa depan sebagai ibu, perubahan tubuh dan perubahan gaya hidup selama hamil. Kondisi ini paling sering terjadi diantara ibu primigravida dan cenderung terjadi lagi pada kehamilan berikutnya. Factor predisposisi lainnya: usia ibu kurang dari 20 tahun, obesitas, gestasi multiple, dan penyakit trofoblastik (mola hidatidosa).
Secara lebih rinci, efek dan tanda gejala hyperemesis gravidarum yaitu:
- Muntah hebat
- Nafsu makan buruk
- Asupan makanan buruk
- Penurunan berat badan
- Dehidrasi
- Ketidakseimbangan elektrolit
- Respons berlebihan terhadap masalah psikososial yang mendasar
- Muntah yang tidak dapat diatasi dengan tindakan untuk mengatasi morning sickness
- Asidosis yang disebabkan kelaparan
- Alkalosis yang disebabkan kelaparan
- Alkalosis akibat hilangnya asam hidroklorida yang keluar bersama muntahan
- Hypokalemia.
Pengkajian data yang perlu dilakukan meliputi:
- Anamnesis tentang riwayat: frekuensi muntah, asupan dan pola makan, eliminasi, jenis muntahan (apakah bercampur darah?), demam, nyeri abdomen, riwayat DM, pembedahan abdomen sebelumnya, pola istirahat, dukungan keluarga dan kecemasan karena kehamilan.
- Pemeriksaan fisik: berat badan (dan hubungannya dengan BB sebelumnya), tanda-tanda vital, turgor kulit, kelembaban membran mukosa, kondisi lidah (bengkak, kering, pecah-pecah?), palpasi abdomen (pembesaran organ, nyeri tekan, distensi), bising usus, bau (buah) ketika bernafas, pengkajian pertumbuhan dan kesejahteraan janin.
- Laboratorium: pemeriksaan keton dalam urin, urinalisis, elektrolit, tes fungsi ginjal, TSH dan T4.
Apabila hasil pengkajian data yang didapat: ibu mengalami dehidrasi (turgor kulit buruk; peningkatan frekuensi nadi dan pernafasan; penurunan produksi urin dan peningkatan berat jenis urin; serta pemeriksaan urin positif mengandung keton, bau buah ketika bernafas, dan berat badan turun (asidosis akibat pembakaran lemak sebagai sumber energi); maka hal ini mengindikasikan adanya hiperemesis gravidarum. Namun apabila tidak ada asidosis atau dehidrasi, ibu tersebut sebenarnya tidak mengalami hiperemesis gravidarum. Tindakan awal yang perlu segera dilakukan adalah:
- Infus Dextrosa 5%, dengan kecepatan aliran 200 mL/jam untuk 1 liter pertama.
- Mempuasakan ibu atau meminimalkan asupan cairan per oral selama beberapa jam untuk mengistirahatkan lambung.
- Setelah beberapa jam, berikan cairan oral sedikit demi sedikit. Apabila mual dan muntah muncul lagi, maka ibu dianjurkan berpuasa lagi.
- Lakukan pemeriksaan sampel urin untuk memantau keton.
- Pemberian obat anti muntah, yang umum diberikan: prometazin (phenergan) 25 mg intravena atau supositoria; klorpromazin (thorazine) supositoria 25-50 mg tiap 6-8 jam atau IM 25-50 mg tiap 3-4 jam; proklorperazine (compazine) 10 mg IM atau 2,5-10 mg IV setiap 3-4 jam atau 25 mg supositoria 2 kali sehari; metoklopamid (reglan) 10 mg oral 4 kali sehari; metilprednisolon 16 mg tiga kali sehari, kemudian kurangi bertahap selama dua minggu (untuk hiperemesis yang membandel).
- Pemberian sedatif (luminal dan stesolid), disertai roboransia (vitamin B1 dan B6).
Beberapa ibu dapat kembali normal setelah dilakukan penatalaksanaan tersebut, namun umumnya mual muntah ringan akan menetap. Perhatikan pengaruh psikologis, seperti riwayat depresi, gangguan pola makan dan body image, pengaruh keluarga dan sosio ekonomi. Untuk itu, dukungan moral sangat diperlukan ibu dan keluarganya.
Referensi:
- Bobak, Lowdermilk, Jensen (Alih bahasa: Wijayarini, Anugerah). 2005. Buku Ajar Keperawatan Maternitas, edisi 4. EGC, Jakarta.
- Cunningham, et.al. 2010. E-book Williams Obstetrics, edisi 23. The Mc Graw-Hill Companies, USA.
- Fraser, Cooper (Alih bahasa: Rahayu, et.al.). 2009. Myles, Buku Ajar Bidan, edisi 14. EGC, Jakarta.
- Mochtar. 2002. Synopsis Obstetri, edisi 2. EGC, Jakarta.
- Varney, Kriebs, Gegor. 2002. Buku Ajar Asuhan Kebidanan, Edisi 4, Volume 1. EGC, Jakarta.
Gangguan Pembekuan Darah
Oleh: Gita Kostania
Penyebab lain terjadinya perdarahan pada trimester tiga adalah adanya gangguan pembekuan darah. Pada saat terjadi perdarahan, maka secara normal dalam tubuh terjadi proses keseimbangan (homeostatis) dan fibrinolisis. Sestem homeostatis berfungsi menghentikan aliran darah dari pembuluh darah yang cedera, sebagian melalui pembentukan benang-benang fibrin yang tidak larut. Fase-fase proses koagulasi melibatkan interaksi faktor-faktor koagulasi dimana setiap faktor secara berurutan mengaktifkan faktor berikutnya. Sistem fibrinolisis mengacu pada proses dimana fibrin terbagi menjadi produk degradasi fibrin (penghancuran benang-benang fibrin) dan memperbaiki sirkulasi.
Indikasi adanya gangguan pembekuan darah: riwayat perdarahan abnormal, penurunan kecenderungan perdarahan yang tidak lazim, dan laporan penyimpangan temuan laboratorium. Gangguan pembekuan darah yang akan dibahas yaitu pembekuan normal dan gengguan pembekuan lain.
Gangguan Pembekuan Normal
Gangguan pembekuan normal adalah sindrom defibrinasi/koagulopati defibrinasi/ Disseminated Intravascular Coagulation (DIC), yaitu bentuk patologis pembekuan yang difus dan mengkonsumsi sejumlah besar faktor pembekuan, menyebabkan perdarahan interna/eksterna yang luas. Secara sederhana, DIC merupakan suatu konsumsi faktor pembekuan darah dalam jumlah besar.
Tanda dan gejala terjadinya DIC, pada pemeriksaan fisik menunjukkan adanya perdarahan yang tidak lazim, yaitu adanya perdarahan spontan dari gusi atau hidung, munculnya petekie di sekeliling manset pada lengannya saat pemeriksaan tekanan darah. Perdarahan berlebihan dapat terjadi dari tempat trauma, misal pada tempat injeksi, tempat pungsi vena, daerah pubis dan vulva setelah pencukuran, dan cedera akibat insersi kateter utin. Gejala yang lain adalah takikardi dan diaforesis; penurunan trombosit, fibrinogen dan protrombin (faktor-faktor yang dikonsumsi selama koagulasi).
Pada DIC, fibrinolisis mula-mula meningkat, tetapi kemudian menurun hebat. Pemecahan fibrin meningkatkan akumulasi produk degradasi (pemisahan) fibrin dalam darah. Produk degradasi fibrin mengandung materi-materi antikoagulan, sehingga masa protrombin menjadi lama. Waktu perdarahan normal, waktu koagulasi memperlihatkan tidak ada bekuan, waktu retraksi bekuan menunjukkan tidak ada bekuan.
DIC dapat mengakibatkan terjadinya gagal ginjal, untuk itu pengeluaran urin harus dipantau, pertahankan pengeluaran lebih dari 30 mL/jam. Berikan juga oksigen melalui sungkup yang dipasang ketat 10-12 L/menit. Penatalaksanaan yang dilakukan adalah dengan memperbaiki penyebab dasar, misalnya pengangkatan janin yang mati, terapi infeksi, dan pengangkatan solusio placenta. Prognosis ibu dan janin bergantung pada derajat dan luas gangguan penyebab juga respon ibu terhadap terapi dengan cepat dan tepat. Resiko msternal lebih jauh meningkat apabila terjadi kematian janin dalam rahim.
Gangguan Pembekuan Lain
Gangguan pembekuan lain yang akan dibahas adalah Purpura Trombositopenia Autoimun (ATP) dan Isoimunisasi (Rh) D.
A. Purpura Trombositopenia Autoimun
Purpura Trombositopenia Autoimun (ATP) merupakan ganguan autoimun dimana antibodi antitrombosit menurunkan rentang hidup trombosit. Trombositopenia, kerentanan kapiler, dan peningkatan waktu perdarahan merupakan tanda diagnostik gangguan ini. ATP dapat menyebabkan terjadinya perdarahan setelah kelahiran melalui SC atau akibat laserasi perineum, vagina, dan cerviks. Insiden perdarahan postpartum pada uterus atau terjadinya hematoma juga meningkat pada ATP.
Pada kasus ini, transfusi trombosit diberikan untuk mempertahankan hitung trombosit 100.000/mm3. Kortikosteroid juga diberikan jika diagnosis ditegakkan sebelum atau selama kehamilan. ATP dapat menyebabkan terjadinya trombositopenia neonatus, terjadi pada sekitar 50% kasus dan diasosiasikan dnegan mortalitas yang tinggi.
B. Isoimunisasi (Rh) D
Semua darah manusia dibentuk oleh kelompok darah ABO. Sebagian besar manusia memiliki suatu antigen permukaan sel darah merah pada sistem golongan darah rhesus. Mereka yang mempunyai antigen dipertimbangkan sebagai Rh(D) positif, dan mereka yang tidak mempunyai faktor Rh, disebut Rh(D) negatif. Antigen Rh selanjutnya dikategorikan ke dalam suatu kompleks antigen C, D, E, c dan e. Antigen D (yang akan dibahas) paling sering dihubungkan dengan penyakit hemolisis pada janin dan bayi baru lahir. Ada tidaknya antigen D merupakan aspek terpenting pada pengkategorian faktor Rh dan antigen terkait. Jadi, istilah Rh(D) positif menjelaskan bahwa terdapat antigen D, dan tidak adanya antigen D berkaitan dengan Rh(D) negatif. Angka insiden Rh(D) negatif pada orang Indonesia sekitar satu hingga dua persen dari total populasi. Orang Eropa berkulit putih sekitar 15 persen, Negro Amerika sekitar lima hingga delapan persen, dan penduduk asli Amerika sama dengan Indonesia yaitu sekitar satu persen.
Apabila seorang wanita tidak mempunyai antigen terhadap antigen Rhesus D (jika ia Rhesus negative), maka ia akan membangun antibody melawan factor Rh jika Rh tersebut dimasukkan ke dalam darahnya. Hal ini dapat terjadi pada saat transfuse darah dengan Rh(D) positif atau jika wanita mengandung janin dengan Rh(D) positif dan ada darah masuk ke dalam sirkulasi darah ibu. Karena darah antara ibu dan janin berasal dari sumber yang berbeda sama sekali, hal ini tidak selalu menjadi masalah.
Supaya terjadi isoimunisasi Rh(D), ibu harus Rh(D) negative dan janin Rh(D) positif. Sel darah merah janin harus masuk ke dalam sirkulasi darah ibu dalam jumlah cukup. Ibu juga harus mempunyai kemampuan imunogenik untuk memproduksi antibody terhadap antigen. Waktu paling umum terjadinya perdarahan pada janin-ibu adalah pada saat pelahiran bayi.
Ketika sel Rh(D) positif dimasukkan ke dalam serum wanita dengan Rh(D) negative, tubuhnya akan membentuk antibody anti-D. Masuknya sejumlah darah janin ke dalam sirkulasi ibu dapat merangsang pembentukan antibody yang dapat menyebabkan hemolysis sel darah janin kehamilan selanjutnya. Ketika ibu memiliki antibody anti , antibody ini dapat diangkut ke sirkulasi janin melalui placenta. Akibatnya sel darah merah janin menjadi rusak, diikuti anemia, dekompensasi jantung, bahkan hydrops fetalis dan kemungkinan kematian pada masa janin atau pada masa neonates dini, tergantung keparahan reaksi dan keefektifan penatalaksanaan.
Referensi:
- Bobak, Lowdermilk, Jensen (Alih bahasa: Wijayarini, Anugerah). 2005. Buku Ajar Keperawatan Maternitas, edisi 4. EGC, Jakarta.
- Cunningham, et.al. 2010. E-book Williams Obstetrics, edisi 23. The Mc Graw-Hill Companies, USA.
- Fraser, Cooper (Alih bahasa: Rahayu, et.al.). 2009. Myles, Buku Ajar Bidan, edisi 14. EGC, Jakarta.
- Mochtar. 2002. Synopsis Obstetri, edisi 2. EGC, Jakarta.
- Varney, Kriebs, Gegor. 2002. Buku Ajar Asuhan Kebidanan, Edisi 4, Volume 1. EGC, Jakarta.
Solusio Placenta
Oleh: Gita Kostania
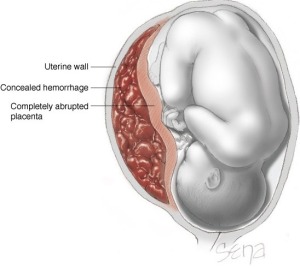
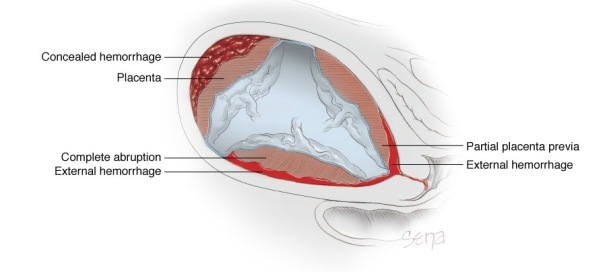
Solutio placenta (abrupsio placenta) atau pemisahan prematur placenta adalah suatu kondisi lepasnya sebagian atau seluruh placenta dari tempat implantasinya sebelum waktunya. Pelepasan terjadi pada desidua basalis sebelum janin lahir pada trimester ke-tiga. Kejadian ini dapat menyebabkan perdarahan serius pada kehamilan. Sifat perdarahan dapat tersembunyi apabila perdarahan dan bagian yang terlepas berasal dari bagian tengah placenta, maupun terlihat dengan jelas apabila bagian yang terlepas atau bagian yang terkoyak berada di tepi placenta.
Gambar 1. Gambaran Pemisahan Prematur pada Solusio Placenta yang Berimplantasi secara Normal
Faktor penyebab solutio placenta belum diketahui dengan jelas, namun beberapa faktor pendukung diantaranya:
- Faktor vaskuler: hipertensi esensial pada ibu hamil, eklamsi, glomerulonefritis kronik.
- Usia ibu dan paritas (multipara).
- Trauma langsung (trauma tumpul pada abdomen ibu): jatuh, kene tendang, dll.
- Faktor trauma (peningkatan volume dan ukuran uterus secara mendadak): apabila terjadi pecah ketuban akibat polihidramnion, diantara persalinan pada kehamilan gemeli, tekanan pada tali pusat yang pendek akibat pergerakan janin yang banyak/bebas, versi luar, dan pertolongan persalinan.
- Riwayat solutio terdahulu.
- Pengaruh lain: anemia, malnutrisi, tekanan uterus pada vena cava inferior, perokok.
Tanda dan gejala solutio placenta bergantung pada derajat pemisahan. Sifat perdarahan bisa tersembunyi atau nyata, dapat disertai nyeri punggung dan kolik yang menyeluruh, terdapat nyeri tekan lokal atau menyeluruh pada abdomen, aktivitas uterus yang tidak terkoordinasi (hipertonik) diselingi relaksasi uterus, penurunan frekuensi denyut jantung janin, dan penurunan pergerakan janin atau hilang sama sekali. Gejala hipertonik klasik (karekteristik rahim seperti papan dan kaku) hanya terjadi pada kasus solutio placenta yang luas. Tanda signifikan yang lain adalah pembesaran uterus (diukur dari tinggi fundus uteri), terjadi pada perdarahan tersembunyi dan disertai gejala syok.
Gambar 2. Gambaran terjadinya Perdarahan Tersembunyi pada Solusio Placenta
Penatalaksanaan adalah dengan pertolongan persalinan. Apabila janin masih hidup dengan sectio caesarea, dan apabila sudah meninggal dapat dilakukan pertolongan persalinan normal dengan atau tanpa induksi.
Diagnosis solutio placenta harus dipertimbangkan pada ibu dengan:
- Menanyakan pada ibu tentang: nyeri punggung dan aktivitas uterus yang seperti kolik, perdarahan yang banyak tiba-tiba dan berwarna merah tua.
- Tanyakan tentang trauma yang baru dialami: kecelakaan kendaraan bermotor, menjadi korban pemukulan, dll)
- Periksa: kondisi cerviks (pembukaan, penipisan), sifat perdarahan, denyut jantung dan pergerakan janin, tanda-tanda vital, proteinuria, aktivitas uterus (his).
Perdarahan karena solutio placenta merupakan keadaan darurat yang harus segera ditangani. Apabila bidan menjumpai kasus ini, apabila pembukaan sudah lengkap dan bagian terendah berada di dasar panggul, maka segera lakukan pertolongan persalinan dengan memberikan cairan intravena. Namun apabila pembukaan belum lengkap dan masih memungkinkan dirujuk, maka penatalaksanaannya:
- Cari pertolongan untuk membantu merujuk.
- Memberikan cairan intravena dua jalur (sebagai persiapan transfusi dan memaksimalkan rehidrasi): dextrosa 5% dan ringer laktat dangan ukuran vena kateter 16.
- Atur posisi ibu dengan posisi Trendelenburg.
- Pantau tanda-tanda vital sebelum dan selama rujukan: tekanan darah, denyut nadi, denyut jantung janin.
- Berikan oksigen dan selimuti dengan selimut hangat.
- Berikan informasi kepada ibu dan keluarga akan keadaan ibu dan sifat kedaruratan terapi, termasuk juga kemungkinan dilakukan sectio caesarea, transfusi darah dan resusitasi neonatus (keadaan bayi).
- Jika memungkinkan, segera pasang Foley kateter untuk mengukur pengeluaran cairan, dan sebagai persiapan terhadap kemungkinan pembedahan.
Referensi:
- Bobak, Lowdermilk, Jensen (Alih bahasa: Wijayarini, Anugerah). 2005. Buku Ajar Keperawatan Maternitas, edisi 4. EGC, Jakarta.
- Cunningham, et.al. 2010. E-book Williams Obstetrics, edisi 23. The Mc Graw-Hill Companies, USA.
- Fraser, Cooper (Alih bahasa: Rahayu, et.al.). 2009. Myles, Buku Ajar Bidan, edisi 14. EGC, Jakarta.
- Mochtar. 2002. Synopsis Obstetri, edisi 2. EGC, Jakarta.
- Varney, Kriebs, Gegor. 2002. Buku Ajar Asuhan Kebidanan, Edisi 4, Volume 1. EGC, Jakarta.
Placenta Previa
Oleh: Gita Kostania
Placenta previa adalah kelainan implantasi placenta, dimana insersi placenta berada di segmen bawah uterus, baik anterior maupun posterior, sehingga perkembangan placenta yang sempurna menutupi sebagian atau seluruh pembukaan jalan lahir (Ostium Uteri Internum/OUI). Luas bagian placenta yang metutupi OUI menentukan klasifikasi placenta previa, yaitu: 1) placenta totalis/komplit/sentral, yaitu suatu kondisi dimana seluruh badan placenta memenuhi segmen bawah uterus sehingga menutup OUI, dan jika OUI tertutup semua oleh placenta ketika berdilatasi lengkap; 2) placenta uteri placenta previa sebagian/parsial/lateral, yaitu apabila bagian tepi placenta menutupi bagian OUI (placenta menutupi OUI sebagian); 3) placenta previa marginal/tepi, yaitu apabila hanya pinggiran placenta yang mendekati OUI (bagian tepi placenta berada dekat cerviks, tetapi tidak berada tepat di atas OUI.
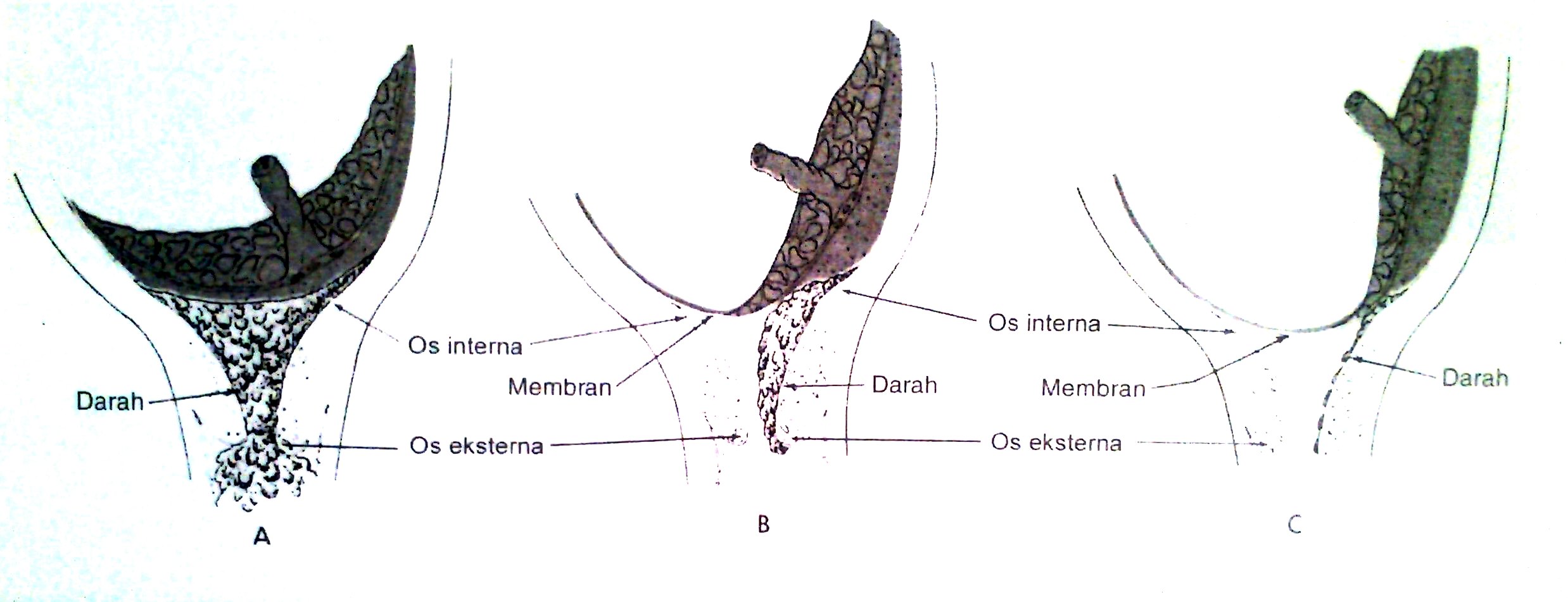
Gambar 1. Klasifikasi Placenta Previa (A. PP Totalis, B. PP Lateral, C. PP Marginal)
Faktor predisposisi terjadinya placenta previa adalah:
- Multiparitas.
- Usia ibu lebih dari 35 tahun.
- Riwayat placenta previa pada kehamilan sebelumnya.
- Riwayat pembedahan rahim (sectio caesarea), kuretase, dan manual placenta.
- Kehamilan kembar (ukuran placenta lebih besar).
- Perokok (kemungkinan ukuran placenta lebih besar).
- Korpus luteum bereaksi lambat, endometrium belum siap menerima hasil konsepsi.
- Tumor pada rahim (mioma uteri, polip endometrium).
Tanda utama placenta previa adalah perdarahan pervaginam yang terjadi tiba-tiba dan tanpa disertai nyeri. Perdarahan terjadi berulang, dengan jumlah sedikit dan terjadi selama trimester tiga. Sebab dari perdarahan adalah karena terdapat bagian placenta dan pembuluh darah pada placenta yang robek karena: terbentuknya segmen bawah rahim, dan terbukanya OUI uleh manipulasi intravaginal atau rectal. Sedikit atau banyaknya perdarahan tergantung pada besar dan banyaknya pembuluh darah yang robek dan placenta yang lepas. Kondisi lain yang umum terjadi pada placenta previa adalah terjadinya malpresentasi (sungsang, letak lintang, kepala tidak memasuki PAP), hal ini disebabkan oleh terhalangnya janin masuk ke segmen bawah rahim.
Gambar 2. Gambaran terjadinya Perdarahan karena Placenta Previa
Diagnosis placenta previa dapat dilakukan dengan pemeriksaan ultrasonografi (USG). Apabila pemeriksaan USG dilakukan sebelum kehamilan berusia 28 minggu menunjukkan hasil bahwa placenta berada di bagian bawah, maka perlu dilakukan pemeriksaan ulang pada trimester ke-tiga untuk mengevaluasi perkembangan posisi placenta dalam hubungannya dengan perkembangan cerviks dan pembentukan segmen bawah rahim menjelang persalinan. Apabila perkembangan placenta sampai menutupi OUI, maka persalinan tidak dapat dilakukan pervaginam.
Pengaruh placenta previa pada kehamilan adalah: kesalahan letak janin; partus prematurus karena timbulnya his oleh: rangsangan koagulum darah pada cerviks, lepasnya placenta, kadar progesteron turun dan dapat juga karena periksa dalam.
Apabila seorang ibu hamil datang dengan perdarahan pervaginam pada trimester tiga tanpa rasa nyeri, maka hal-hal yang perlu dikaji meliputi:
- Anamnesis: pastikan usia kehamilan dan taksiran persalinan, tanyakan sifat perdarahan (tanpa sebab, tanpa nyeri berulang dan berwarna merah segar). Perdarahan timbul tiba-tiba tanpa sebab yang dapat timbul sewaktu bangun tidur, perdarahan cenderung berulang dengan volume yang semakin bertambah banyak dari sebelumnya.
- Inspeksi: dapat dilihat pengeluaran darah pervaginam (jumlah, warna, bekuan darah), dilihat keadaan umum ibu (kesadaran, tingkat anemia).
- Palpasi abdomen: sering dijumpai kelainan letak janin (malpresentasi); bagian terbawah janin belum memasuki PAP; pada ibu dengan dinding abdomen yang tipis, dapat merasakan bantalan pada segmen bawah rahim; bagian-bagian janin masih dapat diraba dnegan jelas dan DJJ dapat diperiksa dengan mudah.
- Pemeriksaan inspekulo: untuk memastikan asal perdarahan (harus dilakukan secara hati-hati). Perdarahan selain dari uterus dapat berasal dari: kelainan cerviks, vagina, varices pecah, dll. Pada ibu hamil yang dicurigai mengalami placenta previa, bidan/nakes dilarang keras melakukan pemeriksaan dalam, sampai deketahui posisi placenta dengan tepat.
- Ultrasonografi: dilakukan untuk memastikan posisi placenta.
Apabila seorang ibu mengalami perdarahan yang berhubungan dengan placenta previa, maka rencana penatalaksanaan disesuaikan dengan umur kehamilan, tingkat keparahan dan status janin. Penatalaksanaan terdiri dari dua, yaitu terapi pasif (konservatif) dan terapi aktif. Terapi pasif diberikan kepada ibu dengan usia kehamilan preterm dan janin masih dapat dipertahankan, dilakukan dengan tirah baring, pemberian obat-obatan dan observasi ketat. Terapi aktif dilakukan pada ibu dengan usia kehamilan aterm, atau pada usia kehamilan belum aterm, namun kondisi janin dan ibu terancam, maka pertolongan persalinan harus segera dilakukan.
Referensi:
- Bobak, Lowdermilk, Jensen (Alih bahasa: Wijayarini, Anugerah). 2005. Buku Ajar Keperawatan Maternitas, edisi 4. EGC, Jakarta.
- Cunningham, et.al. 2010. E-book Williams Obstetrics, edisi 23. The Mc Graw-Hill Companies, USA.
- Fraser, Cooper (Alih bahasa: Rahayu, et.al.). 2009. Myles, Buku Ajar Bidan, edisi 14. EGC, Jakarta.
- Mochtar. 2002. Synopsis Obstetri, edisi 2. EGC, Jakarta.
- Varney, Kriebs, Gegor. 2002. Buku Ajar Asuhan Kebidanan, Edisi 4, Volume 1. EGC, Jakarta.
Blighted Ovum
Oleh: Gita Kostania
Blighted ovum merupakan suatu kehamilan tanpa embrio (hanya kantong kehamilan). Pada saat terjadinya konsepsi, sel-sel tetap membentuk kantung ketuban dan plasenta, namun sel telur yang telah dibuahi tidak berkembang menjadi embrio. Pada kondisi ini (blighted ovum), kantung kehamilan akan terus berkembang layaknya kehamilan biasa, namun sel telur yang telah dibuahi gagal untuk berkembang secara sempurna.
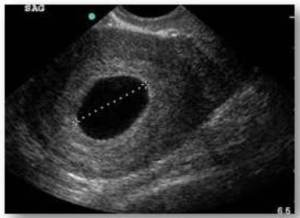
Gambar 1. Hasil USG Blighted Ovum
Blighted ovum terjadi pada saat awal-awal kehamilan. Penyebab dari blighted ovum sampai saat ini belum diketahui secara pasti, namun di duga karena adanya kelainan kromosom, kelainan genetik, atau sel telur dengan kondisi kurang baik di buahi oleh sperma normal atau sebaliknya.
Pada ibu hamil yang mengalami blighted ovum, akan merasakan bahwa kehamilan yang dijalaninya biasa-biasa saja, seperti tidak terjadi sesuatu (karena kantung kehamilan berkembang seperti biasa). Pada saat awal kehamilan, produksi hormon HCG tetap meningkat, sehingga hasil PP tes (Pregnostikon Plano tes) hasilnya positif, juga mengalami gejala seperti kehamilan normal lainnya: mual muntah, pusing-pusing, sembelit dan tanda-tanda awal kehamilan lainnya. Gejala blighted ovum dapat terdeteksi melalui pemeriksaan USG atau hingga adanya perdarahan layaknya mengalami gejala keguguran mengancam (abortus iminens) karena tubuh berusaha mengeluarkan konsepsi yang tidak normal. Untuk itu, apabila dijumpai pasien pada kehamilan trimester pertama (usia kehamilan 6-8 minggu) dengan keluhan terjadi perdarahan dari jalan lahir, segera lakukan rujukan untuk memastikan diagnosis dengan pemeriksaan ultrasonografi. Hasil pemeriksaan ultrasonografi akan terdeteksi bahwa terdapat kondisi kantung kehamilan berisi embrio yang tidak berkembang.
Referensi:
- Bobak, Lowdermilk, Jensen (Alih bahasa: Wijayarini, Anugerah). 2005. Buku Ajar Keperawatan Maternitas, edisi 4. EGC, Jakarta.
- Cunningham, et.al. 2010. E-book Williams Obstetrics, edisi 23. The Mc Graw-Hill Companies, USA.
- Fraser, Cooper (Alih bahasa: Rahayu, et.al.). 2009. Myles, Buku Ajar Bidan, edisi 14. EGC, Jakarta.
- Mochtar. 2002. Synopsis Obstetri, edisi 2. EGC, Jakarta.
- Varney, Kriebs, Gegor. 2002. Buku Ajar Asuhan Kebidanan, Edisi 4, Volume 1. EGC, Jakarta.